- 月経中のホルモン採血
-
月経(生理)2~5日目にLH、FSH、E2、プロゲストン、プロラクチン、テストステロンを測定します。ホルモンの働きにつきましては個別の項目をお読みください。
- 生理中の採血で何を見ているのか?①
https://kikuchi-lc.com/blog/2019/11/05/1110.html - 生理中の採血で何を見ているのか?②
https://kikuchi-lc.com/blog/2019/11/06/1109.html
- 生理中の採血で何を見ているのか?①
不妊検査用語
各用語の文末にクリニック公式ブログのリンクがあります。詳細が気になる方は、ぜひご覧下さい。
- FSH(卵胞刺激ホルモン)検査
-
脳の下垂体から分泌される卵胞刺激ホルモン(FSH)を測定する検査です。FSHには卵胞の発育やエストロゲンの生成を促す働きがあります。値が高い場合は卵巣の働きが悪く、卵巣性無月経を引き起こすことがあります。また、値が低い場合は下垂体の働きが悪くなっている可能性があります。
- LH(黄体形成ホルモン)検査
-
脳の下垂体から分泌されてFSHと協力して卵胞を発育させる、LH(黄体形成ホルモン)の値を測定する検査です。卵胞が成長して排卵が近づくとLHサージと呼ばれる大量分泌によって排卵が促され、卵胞は黄体へと変化します。排卵日検査薬は、尿中のLHを調べることで排卵日予測の手助けを行っています。
- エストロゲン(卵胞ホルモン)検査
-
卵胞から分泌されるエストロゲン(卵胞ホルモン)を測定する検査です。エストロン(E1)、エストラジオール(E2)、エストリオール(E3)が含まれており、このうち、エストロゲン検査では最も多く含まれているエストラジオール値を測定します。主に、受精卵のベッドになる子宮内膜を厚くさせる働きを担っています。卵胞の発育と共に分泌量が増えて下垂体へ作用し、急激にLH濃度が高くなることで排卵が起こります。
女性らしさを作るホルモンでもあり、子宮以外にも乳房、骨、皮膚、脳など様々な場所に働きます。
- プロゲステロン(黄体ホルモン)検査
-
月経18~23日頃の排卵がされたと推測される時期に行う検査です。主に黄体から分泌されるプロゲステロンを測定します。排卵後に卵胞が黄体へと変化してプロゲステロンが分泌されます。エストラジオールが厚くさせた子宮内膜を受精卵の着床に適した環境へ整え、妊娠を維持する働きをしています。基礎体温を上昇させる働きもあります。以前は血中のプロゲステロンの値が低い場合を黄体機能不全と診断し、プロゲストロンの補充を行っておりましたが、近年疑問視する報告も認めております。
- プロラクチン(乳汁分泌ホルモン)検査
-
プロラクチンとは、下垂体から分泌されるホルモンで、母乳の分泌を促す働きをします。また、排卵や月経を抑えて次の妊娠を妨げる役割も担っているため、不妊症の原因となります。プロラクチンの値が高くなる原因として、ストレスやある特定の薬剤、下垂体の腫瘍などが考えられますが原因不明のことも多く、カベルゴリンなどの薬剤で治療を行います。
また、普段は正常値であってもストレスを受けた時や夜間に値が高くなることもあり、これを潜在性プロラクチン血症と呼んでいます。潜在性プロラクチン血症は特に問題なく、治療は必要ありません。- テストステロン(男性ホルモン)検査
-
男性では主に精巣から、女性は主に卵巣及び副腎で作られるアンドロゲンの中のテストステロン(男性ホルモン)を測定する検査です。女性では卵巣の顆粒膜細胞の中でテストステロンがエストラジオールに変換され、高値の場合は多嚢胞性卵巣症候群(PCOS)が考えられます。
- AMH(抗ミュラー管ホルモン)検査
-
卵巣にある胞状卵胞から分泌されるホルモンを調べる検査です。採血のみでできます。卵巣内に残っている卵子数をよく反映し、卵巣予備能を調べることができます。不妊治療の方針の選択や体外受精における卵巣刺激法の決定に大変有用です。月経周期の影響を受けにくく、近年注目されているホルモンです。欠点としては個人差が大きいことです。またピルを飲んでいる方は低く出る可能性がありますので、検査をする際にはその点をお伝え下さい。
- 不妊治療を考えたら、まずはAMHを測りましょう。
https://kikuchi-lc.com/blog/2019/12/29/1132.html - AMHの注意点① 低いと言われたら
https://kikuchi-lc.com/blog/2020/01/18/1129.html
- 不妊治療を考えたら、まずはAMHを測りましょう。
- ヒューナーテスト
-
性交後試験ともいわれるもので、排卵前のおりものが伸びて多くなってきた時期に行います。性交渉後12時間以内に粘液を採取し、顕微鏡で精子が動いているかどうかを確認します。運動精子を多く認めない場合には、抗精子抗体の検査を行ったり、人工授精を勧めたりするのですが、近年検査の有用性に疑問が投げかけられており、当院では積極的には行いません。
- ヒューナーテストの結果が気になる方へ①~ヒューナーの評価は難しい~
https://kikuchi-lc.com/blog/2019/10/23/1119.html - ヒューナーテストの結果が気になる方へ②~不良になる原因は?~
https://kikuchi-lc.com/blog/2019/10/23/1118.html - ヒューナーテストの結果が気になる方へ③~ヒューナー のメリット~
https://kikuchi-lc.com/blog/2019/10/23/1117.html
- ヒューナーテストの結果が気になる方へ①~ヒューナーの評価は難しい~
- 甲状腺ホルモン(TSH、fT3、fT4)検査
-
甲状腺機能異常は、不妊の原因となることがわかっています。脳下垂体で作られた甲状腺刺激ホルモン(TSH)は、甲状腺ホルモンであるfT3、fT4の分泌量を調整する役割を担っています。バランスが崩れ甲状腺異常になると、不妊や流産の割合が高くなることがわかっています。バランスの崩れが大きくなると自覚症状が出ますが、まだ初期段階の自覚症状がない状態(潜在性甲状腺機能低下症と呼びます)でも不妊症や流産の割合が増えることが報告されているため、当院では積極的に検査を行います。甲状腺機能低下症であっても問題なく妊娠される方もいますが、TSH、fT4ともに低値の場合は、レボチロキサシン(甲状腺ホルモン剤)を服用することで妊娠率の向上が望めます。
- 精液検査
-
精液を採取し、量や濃度、精子の運動率や形態、感染の有無などを確認する検査です。2日程度の禁欲後、マスターベーションにて自宅または病院内にて採取していただきます。自宅で採取する場合は、2時間以内の持参をお願いしています。
- 超音波検査
-
プローブと呼ばれる器具から、超音波を発生させて子宮や卵巣の状態を確認します。子宮内膜症の有無や子宮内膜の厚さなど様々なことを知ることができる大切な検査です。卵胞の大きさから排卵日を予測することもできます。お腹の上からプローベをあてる経腹超音波検査と腟の中にプローベを入れる経腟超音波検査があります。経腟超音波検査の方が子宮や卵巣までの距離が近いため、画像がより鮮明に見えます。尿が貯まっていると、画像が見えにくくなるため、検査前には排尿することが大事です。当院では普段の診察に加えて採卵、胚移植など基本的に全て経腟超音波で行いますので、事前のトイレをお願い致します。
- 子宮卵管造影検査(HSG)
-
子宮の入り口から管を入れ、子宮内から卵管、腹腔内へ造影剤を流し込み、X線(レントゲン)で撮影する検査です。子宮卵管造影によって、子宮の形や卵管の透過性、子宮や卵管周囲の癒着などを知ることができます。また、この検査を受けることで軽い卵管の詰まりが解消されるので、妊娠しやすくなる効果もあります。
子宮卵管造影(HSG)は痛いかと不安に思う方も多いかと思います。 当院では痛みを抑えるために様々な取り組みをしております。
- 痛くない子宮卵管造影を目指して①
https://kikuchi-lc.com/blog/2019/10/27/1114.html - 痛くない子宮卵管造影を目指して②
https://kikuchi-lc.com/blog/2019/10/27/1113.html

- 痛くない子宮卵管造影を目指して①
- 子宮鏡検査(HFS)
-
直径3~4mmの細い内視鏡を腟から子宮内に挿入し、子宮の内腔を観察します。
子宮の内腔を直接見ることができるため、経腟超音波では見つけることの出来ないような子宮内膜ポリープや慢性子宮内膜炎、子宮内腔癒着などを見つけることができます。
胃や大腸と違い子宮は全長7cm程度の小さい臓器であるため、実施時間は5分程度と短く、特に事前に準備もいりません。
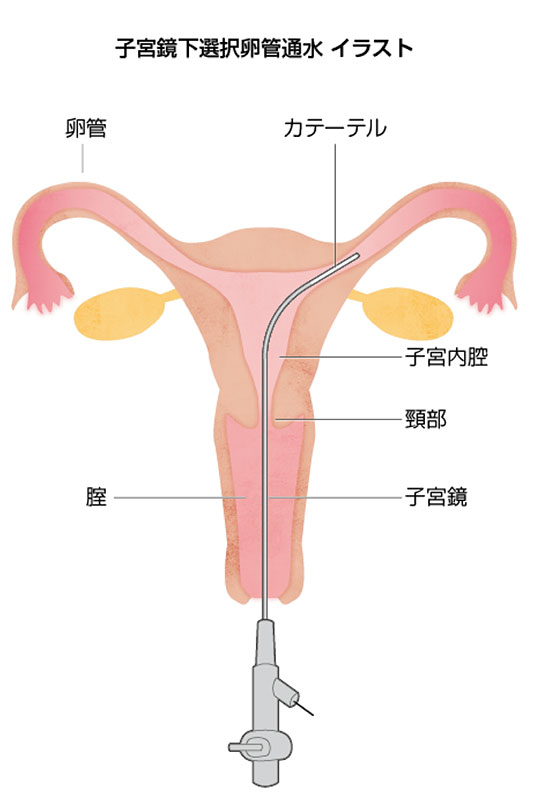
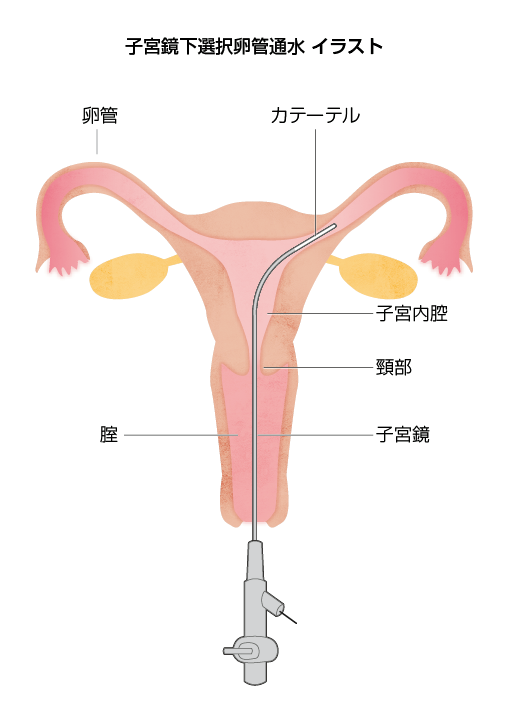
- 子宮鏡下選択通水検査
-
子宮鏡で子宮内腔を観察し、子宮と卵管をつなぐ卵管口からインジコ(青い液体)を流し、逆流の有無で卵管の通過性を見る検査です。卵管口に直接通水検査を行うため、軽い卵管の詰まりが解消され、妊娠しやすくなる効果もあります。自費での検査になります。超音波下の通水検査は評価が難しく、当院では行いません。
- 卵管の検査にも種類がある?
https://kikuchi-lc.com/blog/2019/10/26/1115.html - 卵管が詰まっていたら、まずは子宮鏡下選択通水検査を
https://kikuchi-lc.com/blog/2019/11/12/1105.html

- 卵管の検査にも種類がある?
- 抗精子抗体検査
-
もともと、女性の体内にはない精子を異物として攻撃する抗体を抗精子抗体といいます。抗精子抗体ができることで精子の動きがブロックされてしまうので、卵子の待つ卵管采までたどり着けず、受精することができなくなってしまいます。抗精子抗体検査で陽性の場合は自然妊娠が難しくなるので、人工授精や顕微授精などの治療法を選択することになります。
男性にも抗精子抗体ができることがあります。その場合は射精された時点で運動能が傷害されるため、顕微授精が必要になります。
- クラミジア感染症
-
性感染症は不妊の原因となることが多く、特に、クラミジアは自覚症状がないため感染に気がつかないことも珍しくありません。女性がクラミジアに感染すると、卵管閉塞や卵管の周囲に癒着を起こしてしまうほか、流産や早産の原因となることもあります。事前に採血などで感染の有無を確認し、必要に応じて抗生物質(アジスロマイシン 1回4錠 内服は1回で終了)で治療を行います。性感染症であるため、ご夫婦そろっての治療が必要になります。
- インスリン抵抗性検査
-
排卵障害を引き起こすPCOS(多嚢胞性卵巣症候群)はいくつかの要因によって引き起こされますが、その一つとしてインスリンの血中濃度が関係していることがわかってきました。すい臓で作られるインスリンは、エネルギーを細胞に取り込み、グリコーゲンの合成を促して分解を抑えるホルモンで、血糖値を一定に保ってくれています。しかし、インスリンが分泌されているにも関わらず、インスリンがうまく作用しないインスリン抵抗性の場合もあります。インスリン抵抗性は採血でわかります。空腹時に血糖値とHbAICを測定します。(食事をしてしまった場合にはできません)。インスリン抵抗性が高い場合はメトホルミンを服用して改善を図ります。
- 子宮内膜組織診検査 (CD138 陽性形質細胞)
-
子宮鏡で慢性子宮内膜炎が疑われた場合には、黄体期に子宮内膜組織を少量採取し、慢性炎症の所見の有無を顕微鏡で病理学的に確認します。
外来で行えます。- 妊娠率を上げるために慢性子宮内膜炎を治しましょう。
https://kikuchi-lc.com/blog/2020/01/30/1164.html
- 妊娠率を上げるために慢性子宮内膜炎を治しましょう。
- 子宮内フローラ検査
-
腸内と同じように子宮にも多様な菌が存在し、そのバランスが崩れることで不妊症を引き起こすことが最近の研究でわかってきました。特に、子宮における善玉菌、ラクトバチルスが多ければ妊娠、出産率が向上するという報告があります。慢性子宮内膜炎検査と同時に行うことができます。
- ERA(Endometrial Receptivity Analysis)
-
ERAとは子宮内膜着床能検査とも呼ばれ、着床のタイミングを調べる検査です。スペインの研究グループによると、子宮内膜が受精卵を受け入れる時期(着床の窓)は決まっており、そのタイミングがずれてしまうと着床できないことが報告されました。胚盤胞の移植日は排卵予測日ないし黄体ホルモン投与日から5日後に行っておりますが、胚移植を繰り返しても着床しない反復着床不全の場合は、着床のタイミングが一致していない可能性が考えられるため、ERAを行いその方の着床の窓の時期を調べます。
着床の窓のずれが判明した場合、個々のずれに応じた時期に胚移植を行います。- 着床の窓のずれ~ERA検査について~
https://kikuchi-lc.com/blog/2020/04/08/1153.html
- 着床の窓のずれ~ERA検査について~
- ビタミンD
-
ビタミンDは脂溶性のビタミンの一つで骨の成長に関する働きが有名ですが、免疫に関わる作用もあります。近年、ビタミンDが不足すると体外受精の妊娠率低下や習慣性流産への関連性が指摘されるようになりました。
不妊症の方の9割がビタミンD不足であったとする報告もあり、積極的な検査が勧められます。
検査方法:採血。(いつでもできます)
治療方法:ビタミンDサプリメントの内服、日光浴、食事療法- ビタミンDで妊娠率アップを ~体外受精の方へ①~
https://kikuchi-lc.com/blog/2020/04/06/1157.html - ビタミンDで妊娠率アップを ~体外受精の方へ②~
https://kikuchi-lc.com/blog/2020/04/06/1156.html - ビタミンDで妊娠率アップを ~自然妊娠を目指す方へ~
https://kikuchi-lc.com/blog/2020/04/07/1155.html - ビタミンDで妊娠率アップを ~治療法~
https://kikuchi-lc.com/blog/2020/04/07/1154.html
- ビタミンDで妊娠率アップを ~体外受精の方へ①~
- 銅/亜鉛比率
-
血中の銅濃度が高く、亜鉛濃度が低くなると妊娠率が低くなることが報告されています。
銅濃度を下げ、亜鉛濃度を上げるためには亜鉛サプリメントの内服が有効です。
亜鉛・銅は同じチャネルから吸収されます。そのため亜鉛を多く取ることにより、銅の吸収を阻害することができます。
検査方法:採血。(いつでもできます)
治療方法:亜鉛サプリメントの内服
- Th1/2比率、NK活性
-
人間は外部から侵入した異物を排除する機構があります。受精卵(胚)の半分は夫由来のため、受精卵を排除する機構が働くはずですが、受精卵の場合のみこの機構が働かず、妊娠が成立します。これを免疫学的寛容といいます。この免疫学的寛容がうまくいかず、受精卵(胚)に対する母体側の排除反応が強い場合、着床不全の原因となっている可能性があります。
排除反応を抑えることで着床・妊娠維持が可能となるとの報告があります。
検査方法:Th1/2比率、NK活性採血(原則として黄体期に行います)
治療:ビタミンD、漢方、免疫抑制剤の投与